Máu dùng cho cấp cứu chưa bao giờ đủ! Thêm vào đó những thảm họa, chiến tranh, dịch bệnh rình rập bùng nổ khắp nơi hiện nay là lý do rất cần đến máu nhân tạo.
| Mark Watkins từng phải chọn lựa giữa sự sống và niềm tin khi trở thành nạn nhân của vụ đánh bom đẫm máu tại cuộc đua Marathon Boston năm 2013. Người đàn ông 51 tuổi nhập viện trong tình trạng nguy kịch, cần được phẫu thuật và truyền máu lập tức. Ngặt nỗi điều này lại trái với niềm tin tôn giáo Nhân chứng Giêhôva mà Mark đang theo. Để cứu sống bệnh nhân, bác sĩ Charlie Richart (Bệnh viện Đại học Kansas) phải sử dụng một sản phẩm công nghệ sinh học thay cho máu. Rocky, con trai Mark cảm kích: “Các bác sĩ không chỉ cứu sống ba tôi mà còn rất tôn trọng niềm tin của ông”. Mark Watkins đã may mắn hồi sinh nhờ 10 đơn vị máu nhân tạo. | | 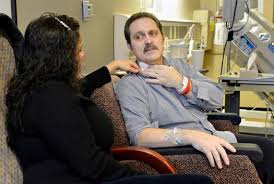
Mark Watkins thoát chết nhờ 10 đơn vị máu nhân tạo Hemopure gởi về từ Nam Phi.
Nguồn: Stemcellpatient |
Ý tưởng máu nhân tạo ra đời cách đây gần trăm năm, sau khi bác sĩ người Anh William Harvey khám phá quá trình tuần hoàn máu trong cơ thể năm 1916. Các nhà khoa học luôn thắc mắc chuyện gì sẽ xảy đến nếu thay máu cho người? Liệu người đó có đổi khác tâm tính, biến thành người mới, hay trở nên mạnh mẽ hơn? Những câu chuyện huyền bí được thêu dệt càng khiến ý tưởng tự tạo máu trở nên hấp dẫn.
Nhiều người thử dùng bia, sữa, nhựa cây, máu động vật, thậm chí… nước tiểu tiêm vào cơ thể nhưng đều thất bại. Chính tình trạng thiếu máu trong chiến tranh cùng với đại dịch HIV bùng nổ vào thập niên 80 đã thúc đẩy các nghiên cứu. Năm 1989, Fluosol-DA-20 – một sản phẩm của hãng Green Cross (Nhật Bản) trở thành loại máu nhân tạo đầu tiên trên thế giới.
Giả lập hồng cầu
Máu nhân tạo không hoàn toàn giống máu thật nhưng cực kỳ hữu ích trong những trường hợp cần truyền máu khẩn cấp khi phẫu thuật, chấn thương. Nói chính xác hơn, máu nhân tạo là những “hợp chất thay thế máu” (Blood substitute) đảm nhiệm chức năng “hô hấp” của hồng cầu.
Máu người gồm nhiều thành phần với nhiều chức năng. Trong đó, hồng cầu chiếm 45% thể tích máu, đảm nhiệm vai trò hô hấp - vận chuyển oxy và dưỡng chất trong cơ thể. Hồng cầu chứa hemoglobin còn gọi là huyết sắc tố. Hemoglobin kết hợp với oxy và dưỡng chất vận chuyển khắp cơ thể, đồng thời thải chất độc ra ngoài theo nguyên tắc khuếch tán thụ động (passive diffusion). Theo cơ chế trên, oxy khuếch tán từ nơi có nồng độ cao sang nơi có nồng độ thấp. Chẳng hạn, nồng độ oxy trong phổi cao hơn trong hồng cầu nên oxy di chuyển từ phổi sang hồng cầu, sau đó lại từ hồng cầu khuếch tán vào các cơ quan.
Khi thiếu máu, lượng hồng cầu sụt giảm, các cơ quan không nhận đủ oxy và dưỡng chất cần thiết sẽ suy yếu, ảnh hưởng nghiêm trọng đến sức khỏe. Sáng chế máu nhân tạo giả lập mô hình hồng cầu để giải quyết vấn đề này, vận chuyển oxy bằng cách khuếch tán thụ động tương tự hồng cầu trong máu.
 | | 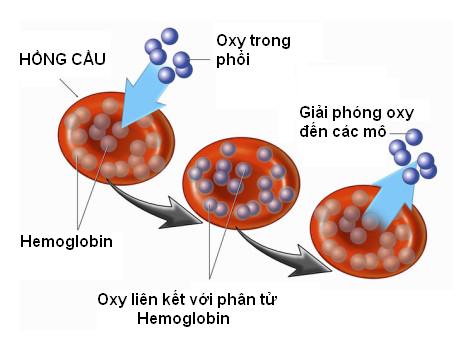
Hemoglobin liên kết với oxy để vận chuyển oxy từ phổi đến các mô cơ thể |
Công nghệ sản xuất máu
Để truyền được vào cơ thể người, máu nhân tạo cần đáp ứng 3 điều kiện. Trước hết phải an toàn, không nhiễm khuẩn và tương thích với mọi nhóm máu. Kế đến, phải có khả năng vận chuyển và giải phóng oxy tại nơi cần thiết. Cuối cùng, thời hạn sử dụng dài và dễ bảo quản.
Hai công nghệ máu nhân tạo hứa hẹn nhất hiện nay là máu nhân tạo PFC (làm từ perfluorocarbon) và HBOC (thành phần mang oxy dựa trên hemoglobin). Trong đó, máu PFC tổng hợp từ 100% vật liệu nhân tạo, còn HBOC sản xuất bằng hemoglobin nên có nguồn gốc sinh học.
Phân tử máu nhân tạo HBOC và PFC nhỏ hơn nhiều so với tế bào hồng cầu
nên thâm nhập được cả các bộ phận mà hồng cầu không đến được
(như các mô bị tổn thương). Nguồn: HowStuffWorks.
HBOC - Máu nhân tạo dựa trên huyết sắc tố
Loại máu truyền cho Mark Watkins là máu nhân tạo HBOC có tên Hemopure.
Năm 1930, William Amberson một nhà sinh lý học người Mỹ sử dụng máu bò làm máu nhân tạo. Ông tách hemoglobin khỏi màng tế bào hồng cầu của bò và tiêm trở lại cho bệnh nhân. Đó là nghiên cứu đầu tiên về máu nhân tạo HBOC.
Có thể nói máu HBOC gần giống máu tự nhiên hơn cả, có màu đỏ sẫm, sản xuất từ nguyên liệu chính là hemoglobin. Nguồn hemoglobin này lấy từ máu dự trữ đã hết hạn sử dụng, máu động vật, nhau thai người, tủy xương,… Hemoglobin tinh khiết cần qua xử lý trước khi đưa vào sản xuất để các phân tử sắt không bị oxy hóa thành độc chất khi tách khỏi màng tế bào hồng cầu.
Nhược điểm của máu HBOC là yêu cầu điều kiện bảo quản lạnh và hạn chế về năng lực sản xuất. Nguy cơ nhiễm khuẩn còn tồn tại tuy không cao do sử dụng nguyên liệu nguồn gốc sinh học. Hiệu quả trong cơ thể kéo dài không quá 30 giờ. Tuy nhiên đây là công nghệ được nghiên cứu nhiều nhất bởi độ tương thích cao với cơ thể. Trong đó, sử dụng hemoglobin từ tế bào gốc là hướng phát triển quan trọng nhất của máu nhân tạo HBOC hiện nay.
PFC - Máu nhân tạo làm từ Perfluorocarbon
| So với máu HBOC, lợi thế lớn nhất của máu PFC là 100% nhân tạo nên loại trừ được nguy cơ nhiễm bệnh và năng lực sản xuất vô hạn.
Máu PFC dùng nguyên liệu là perfluorocarbon (PFC), một chất hóa học dùng trong mỹ phẩm và y tế. PFC được nghiên cứu làm chất thay thế máu từ năm 1966 nhờ khả năng vận chuyển oxy. Fluosol-DA-20, loại máu nhân tạo đầu tiên trên thế giới cũng thuộc nhóm PFC này.
| |  Máu PFC màu trắng sữa. Nguồn: Popular Science |
Máu nhân tạo PFC màu trắng sữa, tạo thành nhờ trộn PFC ở dạng nhũ tương với hỗn hợp khoảng 80 thành phần gồm kháng sinh, vitamin, chất dinh dưỡng và các muối khoáng. Khác với HBOC, PFC không tạo liên kết để vận chuyển oxy. Thay vào đó hợp chất hòa tan oxy, rồi vận chuyển và giải phóng đến các mô như một dung môi đơn giản.
Do không chứa hemoglobin (có phân tử sắt), việc dùng máu PFC làm giảm tình trạng dư sắt ở những người thường xuyên phải truyền máu. Tuy nhiên loại máu này lại hạn chế về mặt giá thành. Máu PFC cung cấp ít oxy hơn so với HBOC và chỉ tồn tại trong cơ thể khoảng 48 giờ, đòi hỏi phải sử dụng một lượng lớn PFC mới có đủ oxy cần thiết.
Tốt hơn máu thật?
Tuy chưa phải loại máu hoàn chỉnh, máu nhân tạo vẫn có nhiều lợi thế so với máu tự nhiên bởi loại trừ hầu hết nguy cơ về bất đồng nhóm máu, nhiễm khuẩn, hết hạn sử dụng…
Nguồn máu tinh khiết, ít nhiễm mầm bệnh bởi không lấy trực tiếp từ cơ thể người. Thời gian lưu trữ có thể lên đến 3 năm trong khi máu thường chỉ giữ được 42 ngày. Máu nhân tạo cũng không cần giữ lạnh, chỉ cần nhiệt độ phòng, rất thuận tiện cho những khu vực kém phát triển thiếu điều kiện bảo quản. Đặc biệt, máu nhân tạo không có gen quy định nhóm máu nên phù hợp với mọi người, giảm tối đa sai sót truyền máu. Nghiên cứu cho thấy, dùng máu nhân tạo giảm đáng kể nguy cơ tử vong do truyền máu, bệnh nhân được tiếp máu tức thì trong tình huống khẩn cấp mà không cần qua xét nghiệm.
Theo thống kê của WHO, mỗi năm thế giới chỉ thu được 81 triệu đơn vị máu hiến so với nhu cầu 130 triệu đơn vị cần dùng trong điều trị, cấp cứu và dự phòng thảm họa. Sáng chế máu nhân tạo đang hứa hẹn nguồn máu truyền vô tận cho ngành y tế. Các bác sĩ còn kỳ vọng sử dụng máu nhân tạo để cung cấp oxy khi phẫu thuật tim mở, bảo quản bộ phận cấy ghép, hồi phục cơ tim và mô não sau đột quỵ, nuôi dưỡng phần cơ thể bị chấn thương…

Máu tự nhiên chỉ trữ được 42 ngày và cần giữ lạnh. Nguồn: Lincoln Journal Star
Không còn thiếu máu
Việc tìm kiếm loại máu nhân tạo lý tưởng vẫn đang tiếp tục. Hiện nay, Hemopure, Oxyglobin là hai loại máu HBOC đang được thử nghiệm trên thế giới. Hemopure dùng trong một số bệnh viện Nam Phi để giảm thiểu sự lây lan của HIV. Oxyglobin phổ biến hơn trong lĩnh vực thú y tại châu Âu và Mỹ. Một số sản phẩm khác như Hemospan, Dextran-hemoglobin và Hemotech đang nghiên cứu cũng khá tiềm năng. Trong nhóm máu PFC, có Perftoran và Oxygent đã được FDA cấp phép từ năm 2005.
Dự kiến 2016 sẽ là năm máu nhân tạo được thử nghiệm trên quy mô lớn. Nếu thành công có thể thay thế hoàn toàn nguồn máu hiến trong tương lai. Việc phổ biến máu nhân tạo như loại vật liệu y tế thông thường không chỉ cách mạng việc truyền máu, chấm dứt tình trạng thiếu máu trên thế giới mà còn cứu sống nhiều bệnh nhân, đặc biệt là những người thuộc nhóm máu hiếm hoặc từ chối dùng máu thật như Mark Watkins.
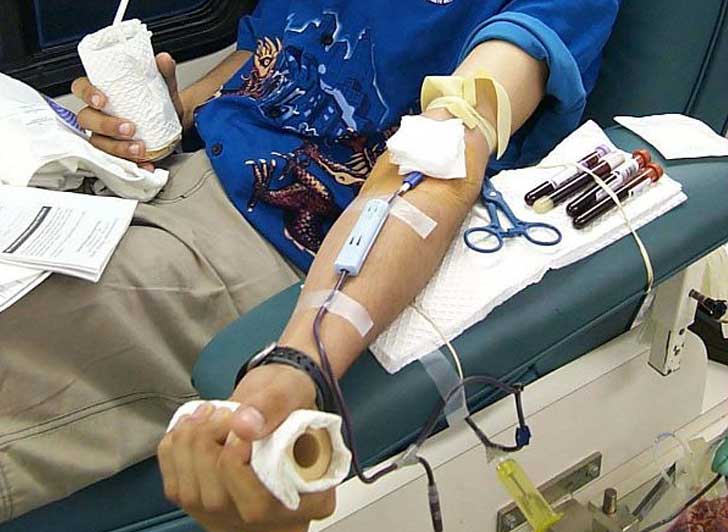
Thử nghiệm máu nhân tạo tại Đại học Edinburgh (Anh). Nguồn: MedicalXPress